どうも。
KABOSUです。
本日は
腰痛について
まとめていきます。
”腰痛”といっても幅は本当に広いですよね。
リハビリで腰痛の方を担当するときはいつも何が正解か?がわからなくなります。
ある程度問題のある組織を特定しても思ったような反応が見られなかったり、かと思えば特に何もしていないのに勝手に治っていく場合など・・・
人それぞれで同じような症状でも改善方法は違っているように感じます。
今回は、そんな腰痛を理解するために腰痛のガイドラインや様々な参考書を参考にしまとめることにしました。
腰痛でもなんでもそうですが、最低限スタンダードな問題を理解できていると応用が利きやすくなります。
1.腰痛とは?
腰痛の定義としては以下のように記されています。
「腰仙部に局在する疼痛で、神経根に由来する下肢痛や馬尾由来の下肢症状を含む」
引用:菊池臣一:腰痛 医学書院2003
腰周りの痛みだけでなく足の痺れを含んだものが”腰痛”と定義されているということですね。
この”腰痛”の中から、
「腰背部の痛みを呈し,腰部に起因するが下肢に神経根や馬尾由来の症状を含まないもの」
については”非特異的腰痛”と呼ばれます。
この非特異的腰痛は全腰痛の80%以上を占めています。
要するに、明らかな神経症状などを含む腰痛は全腰痛の10%程度しか存在していないということになります。
そのため必然的に腰痛を理解するには、非特異的腰痛の概要を理解することが重要になってくることがわかりますね。
2.腰痛の代表的な疾患や原因組織について
腰痛を引き起こす問題は様々です。
腰痛を理解していくうえで、腰部の構造と、その構造と腰痛の関連性を理解しておく必要はあるでしょう。
腰痛を引き起こす代表的な疾患と原因組織の一覧は以下に記します。
椎間板性の腰痛:椎間板ヘルニアなど
椎間関節性の腰痛:椎間関節のインピンジなど
仙腸関節性の腰痛:下肢まで響く痛みで神経症状と混同されがち
神経根性の腰痛:デルマトームに沿った神経症状
原因組織がわかると平行して予想される疾患がわかってきます。
それぞれの腰痛の特徴についてはこちらの記事に記していますのでご覧ください。
3.腰痛の疫学
まずは腰痛について少し理解していきましょう。
厚生労働省国民生活基礎調査において、腰痛と肩こりは男女それぞれ毎年上位を占め、背部痛の有訴者は非常に多く、また有訴者率は全く減少する傾向をみせていません。
具体的な数値を挙げると、
入院者を含まない腰痛の有訴率は約 8.5%であり、男性では最も多く、女性では肩こりに次いで2 番目に多い愁訴となっています。
また入院を含まない通院者率でみると、1 年当たり国民の約4.5%が腰痛に対する通院を行っており、高血圧や糖尿病などと並んで国民の多くが通院治療を必要としています。
※平成28年度の通院者率の上位5傷病で腰痛は男性で5位、女性で4位に位置しています。
近年、日本でも一般住民を対象とした大規模疫学調査が行われており、代表的な大規模疫学研究の結果では、腰痛の有訴率は 25〜35%程度であると報告されています。
【性差別】
男性で 25%前後、女性で 30〜40%と、有意に女性に発生頻度が高くなっている
【年代別】
男性では 30〜40 歳代と 80 歳以上、女性では 40 歳以下と70 歳以上の高齢者に有訴率が高くなっている
また都市部、山村、漁村で比較すると、山村住民は有意に有訴率が低く、生活習慣の影響も示唆されています。
痛みについては、約 85%の人で病理学的または神経学的な侵害刺激に起因するものではなく、はっきりとした原因のない腰痛がほとんどを占めているといった状況になっています。
一次医療で腰痛と診断される人の約 4%が圧迫骨折を、また約 1%の人が腫瘍を有し、椎間板ヘルニアの有病率は約 1~3%となっております。
諸外国においても,慢性的な腰痛・頸部痛は医療費の高騰を招き、さらに社会経済の多大な損失を生み出していると言われています。
このように腰痛は頸部痛と合わせて、痛みを主症状とし、運動機能障害、日常生活活動の制限、精神・心理・社会・経済的な問題、生活の質の低下など多岐にわたる症状を随伴することから、患者に及ぼす影響は極めて深刻になるといえます。
では、この腰痛ですが、どのように対処していけばいいのでしょうか?
3.病院では「腰痛」をどういう流れで判断しているか
腰痛を引き起こすと患者さんはどうするでしょうか?
●病院に受診する
●知り合いの整骨院に行く
●安静にしておく
など様々な対処をするでしょう。
2004年に発表された「ヨーロッパガイドライン」では、
まず最初に、腰痛患者を診断するとき、急性・慢性とも「重大な脊椎病変の可能性があるかどうか」をチェックする。
参考引用:European Guidelines for the Management of Chronic Non-Specific Low Back Pain
とされています。
理学療法診療ガイドラインの中の「背部痛」の項では 、
【急性期】
ほとんどの急性腰痛患者については,完全な病歴聴取と簡単な臨床検査で十分である。
最初の検査の主要目的は,レッドフラッグを確認し,特定の診断を下そうと努めることである。
【慢性期】
慢性期では完全な臨床検査を反復すべきである。
検査の主要目的はレッドフラッグに対する反復スクリーニングとイエローフラッグの評価,特定診断を下すことである。
つまりものすごく簡単にまとめると、
「まずは重篤な脊椎疾患がないかを判断し、そうでなければそれぞれに対応した治療を進めていく」
といった流れで腰痛を分類していくと記されています。
ここで急にレッドフラッグやイエローフラッグといった日常では聞くことのないワードが出てきましたが、その辺については後に説明します。
【まとめ】
急にぎっくり腰になって動けなくなった場合(急性期の状態)、まずは病院で重篤な脊椎病変がないかを診断してもらう。
※大きな問題(足に力が入らないなど)がないようであれば画像診断などの必要はありません。
手術の必要性のある重篤な脊椎病変などが診断上考えられない場合は、リハビリや投薬にて様子を見ていくといった流れになる。
慢性的な腰痛の場合は、急性期と同じく重篤な脊椎病変がないかを判断し、それと同時に心理的な影響がないか(イエローフラッグ)を評価していくといった流れになる。
4.「腰痛」を分類する
では、腰痛の診断の流れがわかったら次は腰痛を細かく分類していきます。
以前からある腰痛の分類
腰痛はいくつかの診断システムの中で,以下の項目に基づいて分類されます。
●疼痛分布:痛む部位によって判断する
●疼痛行動:疼痛回避行動や疼痛誘発動作などで判断する
●機能的障害:可動域制限や不安定性で評価する
●臨床徴候:神経症状や疾患別の症状で判断する
しかし,これらの分類システムのどれも,臨床的に検証されたものではないのが現状です。
そのため現在では、マッサージなどに対する過度の”依存”を生み出し、筋力トレーニングや運動などの選択肢が広がっていないのが問題になっています。
上記の理由により、セラピスト主体ではなく、患者を中心とした疼痛管理プログラムが進展せず、慢性的な腰痛患者を減少させることができない状況が続いているといわれています。
最近よく言われる腰痛の分類
上記のことから、
最近では国際的に承認されている簡単で実践的な分類を用いて腰痛の種類を判断するよう多くの研修会や学会などでも推奨されてきています。
それは、腰痛の重症度から判断していき、医療に対して依存的にならないような診断の方法が勧められています。
具体的な分類は以下に記載します。
●特異的腰痛(重篤な脊椎病変の可能性):レッドフラッグにかかる腰痛
※腫瘍・感染症・炎症性疾患・骨折・馬尾症候群など・・・
●非特異的腰痛:イエローフラッグを含んだ腰痛
※心理社会的な因子を含んだ腰痛など・・・
●神経根性疼痛:下肢まで響く痺れなど
最近では腰痛は上記3つのカテゴリーに分類されます。
レッドフラッグやイエローフラッグというワードは先程も出てきましたね。
腰痛を分類する3つのカテゴリーを判断する手順
腰痛を分類する3つのカテゴリーをどのように判断するかをまとめます。
①レッドフラッグがあるかどうかの判断を行う
※ここで、病歴や臨床検査によってレッドフラッグ(特異的脊椎病変)が疑われることがあれば、さらなる検査を行っていく
②神経根性疼痛(放散痛があるかどうかなど)があるかどうかを評価する
※神経根性の疼痛がある場合は、「痛みの部位」と「痛みのパターン」に規則性があるため診断に利用する
③①と②がない場合、イエローフラッグ(非特異性腰痛)と判断し治療を進める
※心理社会的リスクファクターであるイエローフラッグは,慢性痛を引き起こすリスクを高めるファクターとなる
このように腰痛を重症度によって分類し診断を進めていくことで、多くの検査をする必要がなくなり、患者の不安軽減にも繋がってきます。
【腰痛を診断する上で悪い例】
神経症状やレッドフラッグがない場合は画像診断の必要はない。
軽いヘルニアや狭窄は誰にでも起こりうることであるが、
画像診断により患者がヘルニアがあったなどと知ってしまったら、
「腰痛=痛み」から「ヘルニア=痛み」という思考にシフトしてしまう。そうなると、腰痛の原因はなくなっても痛みが慢性化する可能性が高くなる。
要するに「治るものも治らなくなる」ということである。
こうならないように、セラピストも診療にあたる際には患者教育を意識する必要がありますね。
あと、少し内容量が多くなってわかりにくくなっていますが、
セラピストが関わることで改善が得られる腰痛は”非特異的腰痛”であるということもしっかり理解しておきましょう。
リハビリ中にレッドフラッグに関わる症状が確認されたらリハビリは中止になります。
これも一つのリスク管理になるわけなのでしっかり理解しておく必要がありますね。
逆にレッドフラッグに関わる症状がなければイエローフラッグに対する対処を行いながら慢性痛にならないように腰痛の改善を図っていきます。
5.レッドフラッグとイエローフラッグについて
次は、先ほどから何度が出てきているレッドフラッグやイエローフラッグについて説明していきます。
レッドフラッグとは?
レッドフラッグは以下のように定義されます。
・レッドフラッグ=身体的要因(重大な脊椎病変の可能性があるかどうか)
・患者の根底にある重大な病態によるリスクの可能性を疑う症状や徴候を表すもの
そして、レッドフラッグに関してはこういった研究結果も出ています。
レッドフラッグを示さない場合、X 線検査を用いた慎重な臨床評価によって重篤な脊椎病変が発見される例は、患者 2,500 例の中でたった 1 例であった
つまり、レッドフラッグにあてはまらない場合は「重篤な脊椎病変が存在しない」という信頼性は 99%となるわけです。
もしレッドフラッグにかかる症状がある場合は緊急の専門医の紹介が必要となります。
イエローフラッグとは?
イエローフラッグは以下のように定義されています。
イエローフラッグは「心理社会的リスクファクター」といえるもので、腰痛発症に深く関わり、腰痛の慢性化、職場復帰の遅延化、再発率を高めるリスクファクターである
イエローフラッグについて理解しておかなければならないこととして4つ挙げられます。
①腰痛の捉え方
※背部痛は有害である、重症化する可能性がある、病院が何とかしてくれるという期待など・・・
②間違った行動
※痛みを避けた活動ばかりする、安静にしていれば治ると思ってずっと家にこもるなど・・・
③仕事関連の問題または補償問題
※仕事満足度の不足など・・・
④情動的問題(抑うつ、不安、ストレスなど)
※自分は役立たずで、誰にも必要とされていないと感じているなど・・・
レッドフラッグにかからない腰痛患者を担当する際は、上記4つの項目がどれくらい当てはまるかを評価していきます。
レッドフラッグ・イエローフラッグについての記事はこちらにもあるので興味があればご覧ください。
6.腰痛の原因となる因子(リスクファクター)
腰痛のリスクファクターは、最近になって大きく変わってきています。
これまで報告されてきたものの多くは、”身体的負荷に関するもの”が主でした。
●重労働
●体幹の屈曲・回旋位での動作
●挙上動作
●引っ張り動作
●押しこみ動作
●反復作業
●静的姿勢および全身振動
など・・・
しかし、近年のシステマティックレビューでは、これまで「腰痛の原因になる」と言われていたものが「腰痛とは関連がない」とされたり「一致した見解が得られない」と少しづつ変わってきています。
【腰痛と関連がないもの】
●余暇活動での運動
●長時間の座位
●立位、および歩行
【一致した見解が得られていないもの】
●重労働
●体幹屈曲もしくは回旋位での作業
●全身振動
●看護の仕事と腰痛との関連
【新たに腰痛の原因として挙げられているもの】
●心理社会的要因と腰痛との関連
●職場での社会的サポート不足
●職場での人間関係のストレス
●仕事に対する満足度が低いこと
●受動的なコーピング
●痛みの認知
●恐怖-回避(fear-avoidance)
●抑うつ
●不安
●苦悩
●情動
このように、新たに「心理社会的要因」が腰痛と関連するという結果が提示されています。
この心理社会的要因ですが、慢性痛への移行にも関連しているようで、腰痛発生した早期の段階から情動面への関わりが非常に大事になってくるということが示唆されます。
7.腰痛患者に対する有効な評価方法
ここからは腰痛を評価する方法を述べていきます。
理学療法ガイドライン「背部痛」の内容を引用しつつまとめていきます。
客観的評価
筋力、等尺性筋持久力
推奨グレード B
慢性腰痛患者の腰部伸展筋力や日常生活活動の制限は腰痛の程度を反映しない 。
しかし慢性腰痛患者に対して 3 か月間の運動介入を行った結果、筋パフォーマンス(体幹筋力・脊柱起立筋活動・腰部伸展持久力・脊柱起立筋の疲労性など)に有意な変化が認められている。
また、9 週間の治療介入を行った結果、体幹筋力の増加と機能障害の改善度には中等度の相関が認められている。
可動性(mobility)
推奨グレード B
慢性腰痛患者において、腰椎可動性が低下している者ではマニピュレーションの効果が高く、腰椎可動性が過剰な者では安定性を高める運動療法の効果が高い。
一方で慢性腰痛患者では、腰椎可動性の改善と疼痛や機能障害の軽減に相関関係を認めないという研究結果もある 。
また、慢性腰痛患者に対して 12 か月間の運動介入を行った結果、腰椎可動性と運動プログラム開始時の疼痛や能力障害の改善効果に相関は認められないという結果も出ている。
触診(palpation)
推奨グレード C
腰痛に対するmotion palpationは、腰痛を評価する手法として腰椎では信頼性が低く、仙腸関節では有効性が証明されておらず、筋張力や不良アライメントの触診や視診は、信頼性や有効性が確立されていない 。
疼痛誘発検査(pain provocation tests)
推奨グレード A
頚部痛や腰背部痛に対する疼痛誘発検査は、頚部痛や腰背部痛の評価手法として最も信
頼性が高い。
下肢伸展挙上テスト(SLRtest),ラセーグ徴候(Lasegue sign)
推奨グレード B
腰痛の診断補助としての SLR は標準的な手順がなく、その結果の解釈に関しても一致した見解が得られていない。
SLR テストは椎間板ヘルニアによる坐骨神経痛に対して信頼性のある徴候であり、感度0.85、特異度 0.52 である。
しかし、椎間板ヘルニアに対するラセーグ徴候は診断特異性が低い。
また、坐骨神経痛を有する若年成人ではSLR を評価し記録する必要があり、脊柱管狭窄を有する高齢者においてはSLR は正常となる可能性がある 。
圧痛(pressure pain)
推奨グレード C
若年者の腰痛では腸腰靱帯の腸骨付着部の圧痛以外に有効な臨床所見は認められていない。
神経学的検査(neurological examination)
推奨グレード B
急性腰痛における神経障害の有無の判定には、アキレス腱反射と膝蓋腱反射,母趾の伸展筋力テスト、知覚障害の範囲が有用である。
また、急性腰痛における馬尾症候群の症状と徴候、広範な神経病変、重度または進行性の運動麻痺は、重度の神経系リスクを示す危険信号である。
主観的評価
疼痛強度に関する評価(スケール scale)
推奨グレードA
●視覚的アナログスケール(visual analogue scale: VAS)
VASは、100mmの線の左端を「痛みなし」、右端を「最悪の痛み」とした場合、患者の痛みの程度を表すところに印を付けてもらう方法
●数値評価スケール(numerical rating scale: NRS)
NRS は、痛みを0から10の11段階に分け、痛みが全くないのを0、考えられるなかで最悪の痛みを10として、痛みの点数を評価する方法
●フェイススケール(face scale)
フェイススケールは、現在の痛みに一番合う顔を選んでもらうことで痛みを評価する方法
3歳以上の小児の痛みの自己評価において有用性が報告されている。
しかし、痛み以外の気分を反映する可能性や段階が少なく痛みを詳細に評価できない可能性があることなどが指摘されている。
疾患特異的質問票
ローランド・モリス障害質問票(RDQ)
推奨グレード A
腰痛による日常生活の障害を患者自身が評価する尺度である。
腰痛のために、「立つ」、「歩く」、「座る」、「服を着る」、「仕事をする」などの日常の生活行動が障害されるか否かを、「はい」、「いいえ」で尋ねる24の項目からなる。
0点から24点の範囲で得点化され、高得点ほど日常生活の障害の度合いが高いことを示す。
Oswestry disability index(ODI; オズウェズトリー腰痛障害質問票)
推奨グレード A
腰痛による日常生活の機能障害の程度を評価する質問票であり、RDQ とともに国際的に使用頻度の高い質問票である。
痛みの強度および身の回りの動作、挙上動作、歩行、座位、立位、睡眠、性生活、社会生活、乗り物での移動など、ADL に関する10項目からなる。
各項目 0~5 点で評点し、合計 50 点で評価する。
値が高いほど日常生活における機能障害が重度であることを示す。
日本整形外科学会腰痛評価質問票(JOABPEQ)
推奨グレード A
JOABPEQは従来のJOA scoreを改訂し、国際的に通用する評価基準とすることを目的として作成された。
疼痛関連障害・腰椎機能障害・歩行機能障害・社会生活障害および心理的障害の5つの因子からなり、因子ごとに重症度を100点満点で表し、値が大きいほど良好であることを示している。
日本整形外科学会腰痛疾患治療成績判定基準(JOA スコア)
推奨グレード C
JOA スコアの信頼性や妥当性、変化に対する反応性は未だ検証されていない。
さらに治療者側からの評価のみで構成されておりバイアスが入る可能性があること、英語への翻訳がなされていないため治療効果を国際的に比較することが困難であることなどの問題点がある。
現在では JOABPEQ の使用が推奨されている。
日本語版Fremantle Back AwarenessQuestionnaire(FreBAQ‐J)
慢性腰痛患者において,自己身体知覚異常を評価する質問紙である。
9つの項目を5段階で評価していく自記式の質問票である。
0~4点で合計36点満点で点数が高いほど自己の身体知覚異常があると判断される。
この評価法により、イエローフラッグの評価が可能になる。
包括的質問票
SF-36(medical outcome study short-form 36-item health survey)
推奨グレード A
SF-36®は、健康関連QOL(HRQOL: Health Related Quality of Life)を測定するための、科学的で信頼性・妥当性を持つ評価尺度。
現在では SF-36version1.2 を改良した SF-36v2 の使用が推奨されている。
※詳細については SF-36v2 日本語版マニュアルを参照
【腰痛に対する評価方法のまとめ】
●客観的評価は「疼痛誘発検査」のみ推奨グレードがAとなっている
●他の客観的評価は信頼性や有効性が確認されていないのが現状
●脊柱管狭窄を有する高齢者においてはSLR は正常となる可能性があることを覚えておく
●主観的評価(痛みの評価)は推奨グレードAとなっている
●疾患特異的質問票もほとんどが推奨グレードAでFreBAQ‐Jはイエローフラッグを評価する有用な評価方法の一つとされている
●SF-36の有効性は確認されているが、ライセンスを必要とすることなどが実用の制限になるか
8.腰痛患者に対する有効な治療方法
ここからは腰痛の治療方法を述べていきます。
こちらも理学療法ガイドライン「背部痛」の内容を引用しつつまとめていきます。
以下は、治療方法の一覧になります。
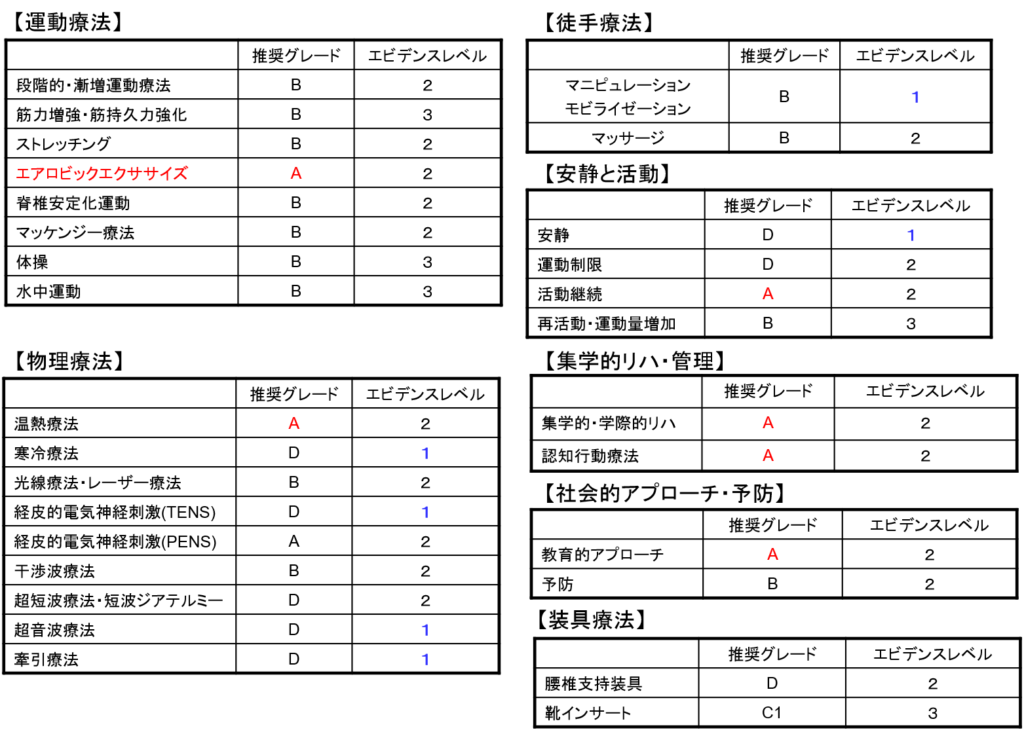
図:治療方法の一覧
1.運動療法
推奨グレード B エビデンスレベル 2
運動療法のうち、アクティブリハビリテーションは慢性非特異的腰痛有訴者の疼痛を軽減し、1 年後までの長期効果を有する。
また、腰部ニュートラルゾーン(lumbar neutral zone)の管理を重視した運動療法は、反復性非特異的腰痛を有する中年男性の疼痛を軽減し作業能力を改善させる。
さらに、運動療法にバンド固定を併用することで、運動範囲の拡大や薬物使用量の減少効果を有する。
運動療法プログラムの設定については、筋力や筋の伸張性などに関する個々人の評価に基づき設定されたホームエクササイズプログラムが、一般的な腰痛教室よりも疼痛や機能障害を有意に改善させることから、個別にプログラムされたストレッチングや筋力強化などの運動と管理は、疼痛と機能障害の改善に有効である。
一方で、慢性腰痛に対する運動療法は、疼痛や心理的要因による自覚的能力障害を改善させるが、客観的身体機能を変化させないとする報告もある。
亜急性から慢性腰痛に対する認知行動療法に基づく運動療法は、疼痛の軽減効果はないが、短期間で疼痛をうまく対処できるようになり、その効果は持続し、さらに費用対効果も高いとされている。
段階的・漸増運動療法
推奨グレード B エビデンスレベル 2
段階的運動療法(graded activity: GA)は、亜急性腰痛の作業能力回復による職場復帰の早期化や欠勤日数の減少、疾患重症度の軽減、可動性の改善、健康感の改善に有効であるなど、亜急性腰痛に対する効果は多数報告されている。
一方で、再発性の非特異的腰痛に対しては、GA はウォーキングと比べ機能障害や健康感の改善に有効であるものの、再発に対する長期効果や恐怖回避(fear-avoidance)の改善効果はないとされている。
また、非特異的腰痛に対する GA は職場復帰の効果を示さず、職場介入と併用してもその効果は認められていない。
筋力増強,筋持久力強化
推奨グレード B エビデンスレベル 3
慢性腰痛に対する腰背部筋の伸展トレーニングは、疼痛、身体認知、心理的機能の改善に有効であり、特に高強度の背部筋力強化は中等度の背部筋力強化と比べ疼痛、機能障害、背部筋持久力、背部可動性、身体能力を改善し、さらに週 1 回の筋力強化を継続することで 1 年後もその効果は持続する。
また、高強度の筋力・筋持久力トレーニングは、ホームエクササイズとして実施することで疼痛と機能障害を改善させ長期効果を有するなど高強度の筋力強化の高い有効性が示されているが、一方で活動性や精神的負担感の改善効果は認めないともいわれている。
また、高強度の背筋運動は座位仕事などの軽作業を職業とする亜急性から慢性の腰痛有訴者であれば一般的な理学療法よりも有効であるが、中等度から重度の肉体労働者に対しては理学療法の方が有効であるといわれている。
慢性腰痛に対する肩周囲、背部、腹部の筋持久力トレーニングは、肩・腰部・股関節周囲の協調性・バランス・安定性向上を目的としたトレーニングと比べ、どちらも疼痛や能力障害を改善し効果に差を認めない。
腰背部筋の伸展トレーニングを重要性と、週一回でも継続することで腰痛はコントロールできる可能性があることがわかる
ストレッチング
推奨グレード B エビデンスレベル 2
慢性腰痛に対するストレッチングは、他の運動療法と比較して最も疼痛を軽減させるといわれている。
慢性腰痛に対する通常の腰痛治療とストレッチングの併用は、通常の腰痛治療のみと比較して疼痛を軽減し、腰部傍脊柱筋の活動性を増加させる。
ストレッチする部位や方法にもよるが、ストレッチングが”腰部の痛み”の改善に効果的であることがわかる
腰痛になると「どの部位にストレッチングを行っていくか」が少しわかる記事はこちらです。
腰痛の場合はここがポイント!~下位交差症候群から腰痛を考える~
エアロビックエクササイズ・フィットネス
推奨グレード A エビデンスレベル 2
慢性腰痛に対するエアロビックエクササイズは、疼痛・機能障害・恐怖回避・身体認知の改善を認め、長期効果も有する。
また、エアロビックエクササイズと健康教育プログラムの併用は、腰椎屈曲体操よりも疼痛の軽減に効果がある。
また非特異的腰痛に対する腰背部へのフィットネスを用いた運動療法は、個別にプログラムされた理学療法と比べ能力障害を改善し、その効果は 3 か月後、12 か月後まで持続するなど、フィットネスプログラムは他の理学療法に比べ疼痛や能力障害に対する短期・長期効果を有す
ることが示されている。
一方で、腰背部のフィットネスを用いた運動療法は、個別にプログラムされた理学療法と比べ QOL や疼痛に関する自己効力感、一般的健康感や疼痛コントロールの改善に差を認めないとの報告もされている。
エアロビックエクササイズやフィットネスの費用対効果は、理学療法や筋力強化など他の治療法と比べ高い。
エアロビックエクササイズ・フィットネス共に、長期効果があることがわかるが不変であるという意見もある
脊椎安定化運動(spinal stabilization exercises)
推奨グレード B エビデンスレベル 2
急性腰痛に対する脊椎安定化運動は、一般的治療と比べ長期的に効果があり、実施率が高いほど疼痛や機能障害を有意に改善させる。
また、慢性腰痛に対しても脊椎安定化運動は、一般的治療や徒手療法、教育指導に比べ、短期的にも長期的にも有効性が示されている。
しかし、亜急性腰痛に対しては、脊椎安定化運動の明確な効果は得られておらず、理学療法との比較においても効果に差は認められない。
また、再発性の非特異的背部痛に対しては、一般的な運動療法の方が短期間で機能障害を改善し、脊椎の不安定性が症状に関係のない亜急性から慢性の腰痛に対しては、脊椎安定化運動は効果を示さない。
さらに、通常の理学療法に脊椎安定化運動を併用しても更なる効果は得られない。
しかし脊椎安定化運動と徒手療法の併用は、亜急性から慢性の腰痛患者の疼痛・健康感・機能障害・活動性に有意な改善を認め、その長期効果が示されている。
急性・慢性腰痛ともに脊椎安定化運動の効果があることがわかる。
しかし亜急性腰痛に対しては明確な効果は得られていない。
脊椎安定化運動に関連する記事はこちらからご覧ください。
腰痛に対する運動には多裂筋トレーニングが有効~体幹伸展時の腰痛に対する考え方~
腰痛を治すにはこのリハビリを実践しよう【腹横筋のトレーニングの方法と効果について】
腰痛を治すには横隔膜と骨盤底筋群の関係性が重要【Zone of Appositionについて】
7)マッケンジー療法(McKenzie method)
推奨グレード B エビデンスレベル 2
マッケンジー療法は、1 週間以内の急性腰痛に対しては、教育・安静・アイスパック・マッサージなどの治療に比べ疼痛や機能障害の改善に有効である。
また、急性・慢性・再発性の腰痛に対するマッケンジー療法は、教育指導のみを行った場合と比べ 6 か月後に疼痛と機能障害の有意な改善を示し、1 年後も機能障害の有意な改善を示す。
一方で、発症から 12 週後の腰痛では、マッケンジー療法よりも活動性を維持するように指導する方が機能障害を有意に改善する。
また、亜急性から慢性の腰痛に対するマッケンジー療法は、筋力トレーニングや徒手療法と比べ疼痛や機能障害の改善効果に差はなく、その効果について明確なエビデンスは得られていない。
体操(exercise)
推奨グレード B エビデンスレベル 3
急性腰痛に対する屈曲・伸展体操は効果を認めないとするものと、マッケンジー療法や伸展体操にモビライゼーションを組み合わせることで機能障害の改善を認めるとするものがある 。
慢性腰痛に対しては、ダイナミックな伸展体操や等尺性の屈曲伸展体操、装具を装着しての体操の有効性が示されている。
水中運動(aquatic exercise)
推奨グレード B エビデンスレベル 3
慢性腰痛に対する水中運動は、疼痛や機能障害などの改善を認めると報告されているが、他の介入方法と比べ効果に差はなく、また方法論の質に問題のある研究が多い。
しかし、初期評価からの改善率をみた論文によると、陸上での運動に比べ水中運動の方が機能障害と SF-36 の「身体機能による制限」を有意に改善させるといわれている。
その他
腰痛に対するレクリエーション的身体活動は、特殊な背部の運動よりも疼痛の軽減や心理的苦痛の改善に有効である。
慢性腰痛に対するヨガは、一般的な運動療法と比べてその効果に明確な差はないが、教本を使用したセルフケアよりも機能障害や健康感の改善に有効でありその効果は数か月間持続する 。
持続性の非特異的腰痛に対するモーターコントロールは、最小限の介入と比べ疼痛や機能障害を長期的に改善させるが、徒手療法やその他の運動療法と比べて明確な効果は確認されていない。
物理療法
温熱療法
推奨グレード A エビデンスレベル 2
浅部の温熱療法は、急性ならびに亜急性の腰痛の軽減に有効であることがシステマティックレビューによって示されている。
一方で、持続的な表在温熱療法とテキストによる運動指導の組み合わせは身体機能スコアの向上に効果的であるが、表在熱単独の効果は不明であり、見解は一致していない。
寒冷療法
推奨グレード D エビデンスレベル1
寒冷療法は、急性の軟部組織損傷に対して運動療法と組み合わせることで効果があるとする報告と、急性・亜急性の腰痛に対する寒冷療法の効果についてはエビデンスが不十分であるとする報告があり、見解は一致していない。
光線療法/レーザー療法
推奨グレード B エビデンスレベル 2
亜急性から慢性にかけての腰痛に対する LLLT の効果を報告したシステマティックレビューでは、疼痛や機能障害度の改善は認められるが、効果を示すにはエビデンスが十分でないと結論付けられている。
またLLLT と運動を組み合わせた報告においては、疼痛強度・機能障害度・腰部機能性(腰部可動性)に対する効果は得られていない。
一方で、LLLTを施行することで腰痛の再発率が低かったとする報告も存在するが、総じてプラセボやshamと比較して効果を示さないというのが見解である。
経皮的電気神経刺激法(TENS)
推奨グレード D エビデンスレベル 1
急性腰痛において TENS は、疼痛・身体機能・体力・ROM に改善効果を認めない。
慢性腰痛において TENS は、shamTENSもしくは非実施と比して効果に差はなく、即時的・短期間に疼痛強度を軽減する効果はあるが、身体機能や長期間に及ぶ疼痛改善の効果はない 。したがってTENS が慢性腰痛と関連した機能障害度を軽減する効果があるとは一貫して裏付けることはできず、TENS の使用を支持するエビデンスはなく、臨床上重要な効果はないという強いエビデンスがある。
経皮的電気神経刺激法(PENS)
推奨グレード A エビデンスレベル 2
PENS は疼痛強度(VAS)、薬物使用量、SF-36、活動性、睡眠の質を改善することが示されている。
また低頻度と高頻度の刺激頻度を組み合わせることで、腰痛患者の治療に効果的である。
干渉波療法
推奨グレード B エビデンスレベル 2
干渉波療法は疼痛(VAS,MPQ)と機能障害度(ODI,RDQ)、QOLレベル(SF-36:日常役割機能)を改善する。
また、干渉波療法とセルフケアブックを組み合わせることで機能障害(RDQ)を改善する。
超短波療法/短波ジアテルミー
推奨グレード D エビデンスレベル 2
腰痛に対する通常の治療温度以下の短波ジアテルミーの効果は明らかではない。
治療的超音波
推奨グレード D エビデンスレベル 1
超音波療法は、急性では ROM の改善を認めるが疼痛の改善効果はない。
また慢性では疼痛の改善効果はなく、ROM・身体機能・体力・QOL・復職についても結果が得られていない。
一方で、腰痛に対する能動的な超音波療法はプラセボよりも効果がある。
5)牽引療法
推奨グレード D エビデンスレベル 1
急性から慢性の腰痛において、持続または間欠牽引・短期または長期の施行期間の違いによって症状改善度、特異的腰痛評価(ODI)、復職に対する効果には全く差異がなく、さらには牽引単独が他の治療と比較して効果的であるともいえず、従来の理学療法に牽引を追加してもその効果に違いがないことが示されている。
【物理療法のまとめ】
●物理療法全般で腰痛に対して大きな効果をもたらすものはない
徒手療法
マニピュレーション・モビライゼーション
推奨グレード B エビデンスレベル 1
頚部痛および腰背部痛に対するマニピュレーションは、わずかな疼痛緩和効果を認め、身体機能の改善が治療 3 週から 12 か月後で確認されている。
一般開業医による治療と比較し、マニピュレーションにより疼痛強度にはわずかな変化しかみられないが、関連症状の訴えは改善する。
しかし、腰痛に対するマニピュレーションを一般開業医による治療・鎮痛剤の使用・一般的な理学療法・運動療法・腰痛学級と比較しても、疼痛や身体機能の改善に差がみられないとする中等度のエビデンスがある。
急性腰痛に対するマニピュレーションは、マッサージと比較して即時的なADL能力改善効果がみられるが、3 週後には差がみられない。
亜急性腰痛に対するマニピュレーションでは運動療法と比較し有意な疼痛改善効果が治療 6 週後までみられ、運動療法や一般的な理学療法と比較し身体機能の改善効果が 6 か月後以降でみられる。
亜急性から慢性の腰痛に対するマニピュレーションは、長期的な疼痛や身体機能の改善効果を認める。
慢性腰痛に対するマニピュレーションでは、非介入と比較して疼痛と身体機能、腰椎伸展ROMの改善がみられる。
慢性腰痛に対するマニピュレーションは、運動療法と比較すると疼痛や身体機能に差がなく、運動療法と組み合わせることで疼痛や身体機能が改善する。
●マニピュレーションは腰痛に対する効果はわずかでも腰痛の関連症状の改善には有効
●急性腰痛に対するマニピュレーションは、即時的効果はあっても効果の持続はみられない
●亜急性腰痛に対するマニピュレーションでは、腰痛の軽減効果とその効果の持続が確認されている
●亜急性から慢性の腰痛に対するマニピュレーションは、長期的な疼痛や身体機能の改善効果がある
2)マッサージ
推奨グレード B エビデンスレベル 2
亜急性から慢性の腰痛に対するマッサージは、いくつかの他の治療方法より疼痛と身体機能の改善に有効で、特に運動療法との併用が好ましいとされており、1 年以上という長期的な持続効果がみられる。
亜急性腰痛に対するマッサージは、運動療法やマニピュレーションよりも即時的疼痛緩和効果があり、また治療 3 週から 1 か月後の中期的効果として、疼痛・ROM・背筋持久力が改善するという報告や、運動療法よりも機能障害に改善がみられるという報告がある。
さらに亜急性から慢性の腰痛に対し、運動療法にマッサージと腰痛学級を組み合わせることで、治療1か月後の疼痛と機能障害が改善する。
慢性腰痛に対するマッサージは、リラクゼーション療法と比較して即時的疼痛緩和効果を認め、鍼療法やセルフケア教育と比較して治療 52 週後の長期疼痛緩和効果がある。
とりわけ、セルフケア教育との比較では治療 10 週後以降において、身体機能の改善がみられる。
しかし、亜急性腰痛に対するマッサージは,TENS や腰椎支持装具装着と比較して、疼痛および身体機能の改善に差がみられないという報告もある。
●亜急性から慢性の腰痛に対するマッサージは、運動療法との併用で腰痛の改善とその効果の持続が確認されている
●慢性腰痛に対するマッサージは長期疼痛緩和効果の可能性がある
集学的リハビリテーション・管理
1)集学的/学際的リハビリテーション
推奨グレード A エビデンスレベル 2
早期の集学的リハビリテーションは、慢性化するリスクの高い急性腰痛患者において、疼痛と機能障害を改善し社会・経済的損失(復職・医療機関の利用回数・薬物使用量から算出)を減少させる。
亜急性の非特異的腰痛患者において、集学的リハビリテーションは一般的な治療と比較して欠勤日数と連続欠勤期間を減少させる。
慢性腰痛患者において集学的リハビリテーションは、一般的なリハビリテーションや一般的な治療と比較して、慢性腰痛患者の機能の回復、向上および痛みの軽減に効果的であり、一般的な理学療法または非介入群と比較して、痛みの軽減や機能の回復に有効であることが示されている。
また集学的リハビリテーションの前後で社会心理状態の改善がみられることが示されている。
勤労者の非特異的腰痛に対する集学的リハビリテーションは、欠勤予防に効果的である。
しかし、リハビリテーションプログラムの強度と効果の関係は明らかではない。
慢性腰痛患者において、集学的リハビリテーションは運動療法と比較して、復職に効果的である。
しかし、効果に性差があることや、個別の理学療法と比較した場合に、欠勤日数を有意に減少させるかについては対立した結果が示されているなど、その効果については一部否定的な結果を示す報告も存在する。
認知行動療法・行動療法
推奨グレード A エビデンスレベル 2
亜急性の腰痛患者において、認知行動療法は運動療法や一般的な治療と比較して、能力障害の改善に有効である。
亜急性から慢性の腰痛患者において、認知行動療法は通常の理学療法と比較して、治療 12 か月後の痛みの強度と就労状況の改善に有効である。
慢性腰痛患者の痛み行動の改善や機能の回復において、認知行動療法は非介入群と比較して効果的であるが、他の治療との間に効果の差はない。
また、慢性腰痛患者に対する認知行動療法は、一般的な治療と比較した場合、痛みの強度・活動性・不安感を改善させ腰痛による欠勤を減少させる。
社会的アプローチ・予防
1)教育的アプローチ
推奨グレード A エビデンスレベル 2
患者の意識や行動を変容させることを目的としたブックレットによる患者教育は、急性腰痛患者の身体活動に対する恐怖感や日常生活活動の改善に有効であるが、痛みの改善には効果がない。
急性から亜急性の腰痛患者に対して、ブックレットによる患者教育の後、個別の評価を行い、集団での運動指導を行う介入は、ブックレットによる患者教育と一般的治療の介入よりも職場復帰が早く、治療の費用も少ない。
亜急性から慢性の腰痛に対して、ブックレットによる患者教育は活動性の改善、欠勤の減少、再発の予防に関してマッケンジー法およびマニピュレーションと同等の効果があり、治療の費用が最も少ない。
亜急性腰痛患者に対する活動性の維持につとめる介入は、一般的な治療に比べ職場復帰および再欠勤の予防に効果的である。
●教育的アプローチは腰痛そのものの改善は不変でも患者のADL改善には効果がある
●腰痛再発の予防の観点では、運動療法や徒手療法と同等の効果を示している
予防
推奨グレード B エビデンスレベル 2
労働環境の整備、就労時の注意事項の教育といった職場介入は、その後 10 年間の労災認定者の発生数を減少させる。
労働者を対象にコルセットの処方と腰痛に関する教育的介入の両方を行った群、それぞれ単独で行った群、非治療群とで就労時の腰痛発生率を比較したところ、どの介入も腰痛発生率を減少させる効果はない。
腰痛治療が終了した患者に対して、腰痛学級は非介入群と比較して、その後 1 年間の腰痛の再発と腰痛による欠勤を減少させる。
一方、急性腰痛患者に対して一般的治療に腰痛学級を加えた介入は、その後 1 年間の腰痛の再発と腰痛による欠勤の減少において一般的な治療を単独で行う群と差がない。
健常ボランティアを対象とした腰痛教室は、非介入群と比較して、介入 6 か月後までの病院利用日数を減少させる。
しかし腰痛の有無とその強さ・欠勤日数・薬物使用量には差がない。
安静と活動
安静
推奨グレード D エビデンスレベル 1
急性腰痛では積極的で持続的な活動や、普段の生活活動レベルを維持することが仕事への復帰、慢性的な障害や再発予防に繋がり、良好な腰痛の転帰を生む。
一方、ベッド上の安静臥床は回復を遅延させるだけで治療効果はない。
運動制限
推奨グレード D エビデンスレベル 2
非特異的な慢性腰痛に対して、早朝の腰部屈曲活動を制限するように指導することは、運動療法よりも疼痛や機能の改善に対する効果が高く、コスト削減に有効である。
活動継続
推奨グレード A エビデンスレベル 2
亜急性腰痛患者では、軽度のモビライゼーションプログラムによる早期介入を行うと職場復帰率が高まる。
一方、腰部損傷患者では損傷後に身体運動を中止すると、職場復帰が遅延する。
また、慢性腰痛患者の身体柔軟性は、身体運動を継続しなければ維持することができず、ホームエクササイズは、3 か月間で腰痛強度・機能障害を減少させ、その効果は運動の継続とフォローアップにより 5 年間維持できる。
再活動・運動量増加
推奨グレード B エビデンスレベル 3
亜急性腰痛患者では、段階的再活動化を行動面からの疼痛管理と平行して実施した場合、段階的再活動化を単独で実施した場合と比べて、疼痛および障害の初期改善速度はほとんど変化せず、腰部可動性と筋力においても有意差を認めないが、慢性的な障害の発生率を低下させ、段階的再活動化プログラムからの卒業率を向上させる。
●”安静”は腰痛にとって不必要な項目になる
●腰痛になっても当たり前の活動をしている方が予後がいい
装具療法
腰椎支持装具
推奨グレード D エビデンスレベル 2
腰痛の予防における腰椎支持装具装着の効果に関する報告があり、腰椎支持装具の装着は非介入や持ち上げ動作の技術指導と比較しても腰痛や病欠の予防効果に差がないといわれている。
家事労働者や倉庫業務従事者に対し、腰痛学級などにおける指導の際に腰椎支持装具の装着を組み合わせることで、若干の腰痛予防効果がある。
慢性腰痛患者に対する腰椎支持装具装着の効果を示した報告によると、腰椎支持装具の装着は非介入や他の治療法と比較しても、疼痛緩和や身体機能改善の短期的効果に差はなく、腰椎支持装具の装着と非介入を比較しても疼痛緩和効果がないといわれている。
腰痛患者に対する腰椎支持装具の装着は、安静および生活指導と比較し、短期の疼痛改善効果や動作制限の改善がみられる。
●腰痛になったからといって必ずしもコルセットなど腰椎支持装具を装着する必要はない
靴インサート
推奨グレード C1 エビデンスレベル 3
靴インサートと非特異的背部痛の関連に対する報告は非常に少ない。
10 mm 以下の脚長差を有する慢性腰痛患者における靴インサートの装用は、慢性腰痛と機能的身体障害を軽減することが示唆されている。
9.終わりに
今回は、腰痛について腰痛のガイドラインなどを参考にしてまとめていきました。
腰痛は、冒頭でも示したように有訴率が非常に高い症候の一つになります。
この腰痛が自分でコントロールできるようになったらどれだけの医療費が抑えられるでしょうか。
医療の世界では「この前言われていたことが、まったく逆効果でした」なんてことが多々あります。それだけどんどん新しい情報が更新されていきます。
腰痛に関しては、腰痛の原因は身体的な負荷が最も大きな原因と言われてきましたが、最近では心理的な問題が大きく関わっている事がわかってきています。
こういった情報によってセラピストも患者への関わり方を考えていかなければなりませんね。
それでは本日はこの辺で。
今回も最後までお読みいただきありがとうございました。



コメント